不妊治療の基礎知識
このページでは、不妊治療への理解を深めるために必要な基礎知識をご紹介いたします。
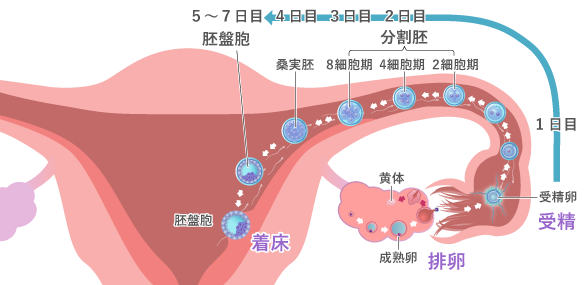
自然妊娠の流れ
まずは、妊娠がどのように成立するかについて、自然妊娠の仕組みを動画でご覧ください(4分30秒)。
卵胞の成長から着床・妊娠までを詳しい解説付きのCG映像でご紹介します。
自然妊娠のポイント

- 排卵
- 約1ヶ月に1度、1個の卵子が放出されます。この卵子を卵管の先端にある卵管采がキャッチすることで、卵子は卵管に取り込まれます。
- 受精
- 卵子のもとにたどり着いた精子は、卵子表面の卵丘細胞に向かって、先体から酵素を出しながら進みます。卵丘細胞を抜けた先にある透明帯の中に入ると受精となります。
- 着床
- 受精卵は細胞分裂を繰り返しながら、卵管から子宮へと向かって移動します。発育した受精卵は子宮内膜に沈み込んで着床し、絨毛を使って母胎から栄養を吸い上げて育っていきます。
この着床の瞬間から妊娠の期間が始まります。
妊娠判定にはホルモン検査を行います。着床していれば、βhCGの値が陽性となります。
基礎体温とホルモン
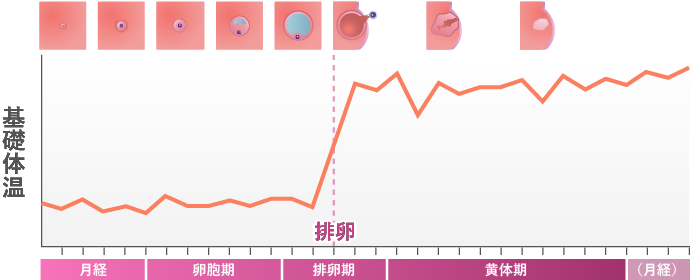
基礎体温表でわかること
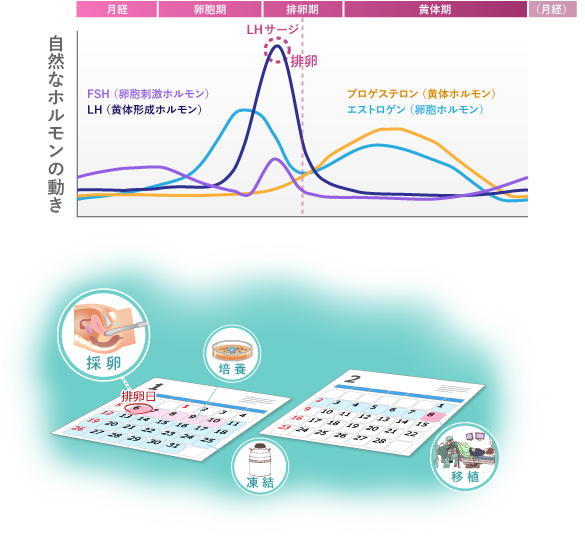
女性の体温は排卵を境に高温期へ、また月経を境に低温期へと移行します。つまり体温を測ることで排卵日を予測することが可能となります。また、体温は活動することで上下するため、できれば毎朝、起床直後に布団で横になったままで測定して、その記録を比較するようにしましょう。
ホルモンの働き
〈性ホルモン〉
- E2(卵胞ホルモン)
- 卵胞から分泌されるホルモンで、卵胞の成長とともに値が上昇します。
- P4(黄体ホルモン)
- 排卵後に卵胞が変化してできる黄体から分泌されるホルモンで、基礎体温を上げたり、子宮内膜を維持する働きを持っています。
- LH(黄体化ホルモン)
- 脳下垂体から分泌されるホルモンで、排卵を促したり、排卵後に残った卵胞を黄体化させる働きを持っています。
- FSH(卵胞刺激ホルモン)
- 脳下垂体から分泌されるホルモンで、卵胞を刺激して卵胞の成長を促す働きを持っています。
- βhCG(ヒト絨毛性ゴナドトロピン)
- 妊娠した後にできる絨毛から分泌されるホルモンで、黄体を妊娠黄体に変化させる働きを持っています。妊娠週数が進むにつれて値が上がっていきます。
- PRL(乳汁分泌ホルモン)
- 脳下垂体から分泌されるホルモンで、排卵を抑制したり、乳汁の分泌を促す働きを持っています。
〈甲状腺ホルモン〉
- TSH(甲状腺刺激ホルモン)
- 脳下垂体から分泌されるホルモンで、甲状腺の機能を調節する働きを持っています。
- FT4(遊離サイロキシン)
- 甲状腺から分泌されるホルモンで、バセドウ病や橋本病など甲状腺の疾患があると値が異常になります。
- TgAb(抗サイログロブリン抗体)
- 甲状腺で作られるサイログロブリンというたんぱく質に対する抗体です。橋本病などで値が上昇します。
※甲状腺から分泌されるホルモンの異常により、月経不順や流産率が増加したり胎児の発育に影響があると考えられています。検査時に異常と判断された方は、専門機関にて治療を行っていただく場合があります。
検査
ホルモン検査
卵胞の成長や子宮内膜の状態を把握して、排卵の時期を確定するために必要な検査です。特に自然周期治療では、排卵直前の成熟した卵子を取り出せるかどうかが重要ですので、ホルモン値の変化を常に把握していきます。
 ホルモン測定器
ホルモン測定器

ヒューナーテスト
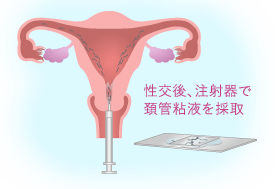
ほとんどの女性は、排卵の3~4日前から子宮の入り口に粘り気のある透明な膣分泌物を感じ取ることができます。これを頚管粘液と言います。ヒューナーテストとは、排卵時期に合わせて性交渉を行い、その当日もしくは翌日に女性が来院し、頚管粘液を採取して顕微鏡で検査し、上昇している精子があるかないかを確認するテストです。頚管粘液中に運動精子が一定数以上存在すれば「ヒューナーテスト良好」と診断し、男性の精子に問題がないということになります。
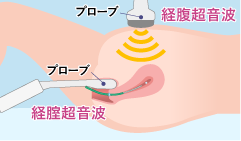
超音波検査
子宮や卵巣の形や位置、またその状態を調べます。超音波検査には腟からプローブという器具を挿入して行う方法(経腟下)と、お腹の上から器具を当てて行う方法(経腹下)があります。経腟下では観察の範囲が限定されますが、画像は鮮明です。経腹下の場合は広範囲の観察が可能ですが、経腟に比べて画像が不鮮明で、また検査時に尿を貯めておく必要があります。
子宮卵管造影検査
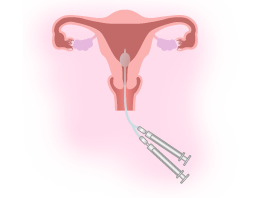
子宮の状態や卵管が詰まっていないかどうかを検査します。子宮の中に造影剤を注入し、レントゲンまたは超音波を使って確認します。
感染症検査
- HBs抗原定性
- B型肝炎ウイルスへの感染およびその程度を調べます。
- HCV3RD
- C型肝炎ウイルスへの感染を調べます。
- HIV抗原・抗体
- エイズウイルスへの感染を調べます。
- RPR定性/TP抗体定性
- 梅毒の感染を調べます。
精液検査
射出精液中の精子の数や濃度、運動率を検査します。
詳しくは「男性不妊」のページをご覧ください。

不妊原因
女性側の原因
原因がはっきりしているものとして卵管通過障害が約3割、排卵障害が約1割、子宮内膜異常が数%あります。ただし、検査では異常が見つからないにもかかわらず妊娠に至らない「原因不明不妊」と呼ばれる患者様が約半数いらっしゃるといわれています。現代の医学でも、検査によってすべての不妊原因がわかるわけではありません。
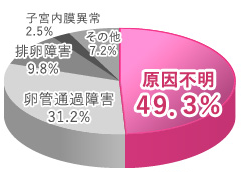
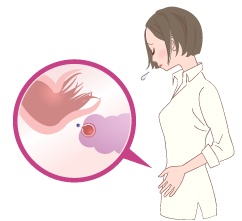
原因不明不妊の原因の一つとして考えられるのは、卵管采のピックアップ機能がうまく作用しないことです。卵管采は卵管の先にあってイソギンキャクのような形をしていて、卵胞から卵子が飛び出したときにそれを感知してキャッチし、卵管へ送り込みます。この動作をピックアップ機能と呼びますが、通常の検査ではこれが正常に働いているかどうかを調べることは難しいのが現状です。
ピックアップ機能が損なわれる原因としては、クラミジア感染症、骨盤腹膜炎、開腹手術後の炎症や子宮内膜症による卵管采の癒着などが考えられます。
男性側の原因
詳しくは「男性不妊」のページをご覧ください。
治療
タイミング療法
排卵周期が一定の場合であれば、通常、排卵日から次の月経まで14日かかります。
例えば、排卵の周期が28日の人なら「28日(月経)-14日(排卵日)-3日(頚管粘液の増加)=11日」、つまり月経開始後11日目から性交渉を行えばいいのです。
排卵周期が一定でない場合は、医師の診察や検査試薬で尿をチェックして排卵日を予測します。

人工授精

人工授精とは、男性の精液を採取し、除菌洗浄をしたのち、女性の子宮に直接注入する方法です。この治療は、射精障害またはヒューナーテストの結果が不良の場合に効果があります。
精液を顕微鏡で拡大して見ると雑菌がウヨウヨしています。人工授精に用いる精子はパーコール液などを用いて洗浄を行いますが、除菌は不完全です。頚管粘液には除菌作用があり、自然な状態では精子は頚管粘液中を上昇することで除菌されます。しかし、直接子宮内に精子を注入してしまうと、正常な卵管にまでも感染を与えてしまうリスクがあります。
体外受精
体外受精とは、卵子を採卵して体外で受精させた後、必要期間培養し、体内に戻す治療法です。
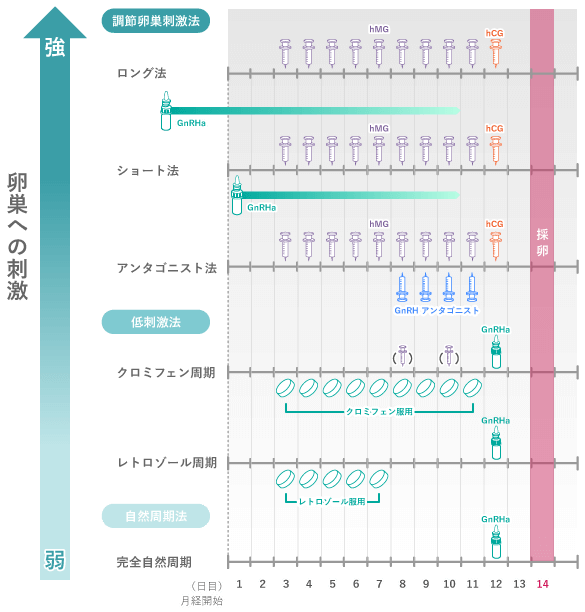
ポイントとなるのは成熟した卵子をタイミング良く採取することです。この採卵の成功確率を上げるために、さまざまな排卵誘発の方法が生まれてきました。
- 体外受精(刺激周期)
- 今から30年以上前に体外受精が始まった当初は、排卵誘発を行わず自然な月経周期に応じた採卵が行われていました。しかし現在は、薬剤投与によって多くの卵子を育てて採卵率を向上させ、かつ排卵時期をコントロールできる刺激周期による体外受精を行うクリニックが多くなっています。この場合、成熟した卵子が多く採れますが、薬剤投与による卵巣への負担や卵巣過剰刺激症候群(OHSS)のリスクが増加することがわかっています。
- 体外受精(自然周期)
- 自然周期で最も重要なのが、主席卵胞から成熟した卵子を最適なタイミングで採取することです。
タイミングが早ければ未成熟となり、遅ければ排卵後で採卵ができなくなります。
自然な状態での排卵日の把握は大変に難しいですが、毎回の診察でホルモン値を測定し、そのデータに基づいて排卵日を予測することにより、自然な月経周期に合わせた採卵が可能となります。
顕微授精
体外受精において受精の方法は大きく分けて二つあります。卵子の上に精子を振りかけて自然に受精するのを待つ「体外受精」と、精子を卵子に直接注入する「顕微授精(ICSI)」があります。
一般的には、5万~10万個/mlの精子があれば体外受精、これに満たない場合は顕微授精となります。その他、精子の形状や運動率、卵子の状態、過去の治療歴、患者さんの希望などを踏まえて受精方法を決定します。

分割胚・胚盤胞
発育初期の胚を「分割胚」と呼び、発育後期の着床直前の胚を「胚盤胞(はいばんほう)」と呼びます。
凍結保存
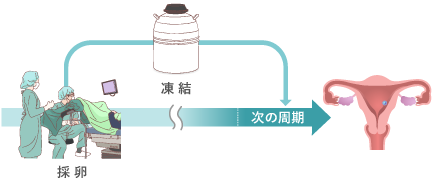
子宮内膜の着床環境が十分に整っていない場合や、余剰胚(移植されなかった受精卵)がある場合は凍結して保存します。
アシステッドハッチング
移植する直前に、胚盤胞の周りの透明帯をレーザーで除去する技術です。アシステッドハッチングを行うと、移植後の着床までの時間が短縮できます。異所性妊娠(子宮外妊娠)などの既往があり卵管機能の異常が予想される場合、胚発育が遅い場合、ホルモン調節下での胚移植時などに、特に有効です。
胚移植
- 分割胚移植、胚盤胞移植
- 分割胚の状態で採卵後2~3日目に移植を行うのが「分割胚移植」、胚盤胞まで培養して5~7日目に移植を行うのが「胚盤胞移植」です。
- 新鮮胚移植、凍結胚移植
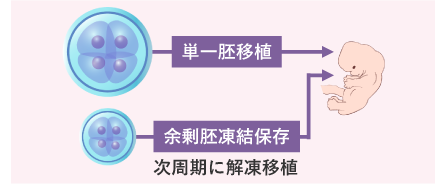
- 採卵後すぐに移植を行うことを「新鮮胚移植」、一旦受精卵を凍結して翌周期以降に移植することを「凍結胚移植」といいます。
胚盤胞移植の場合、採卵後に凍結保存して着床環境が整う次の周期以降で移植するケースが多くなります。採卵後は、着床に適した状態になるタイミングが胚盤胞と子宮内膜でずれやすくなると考えているためです。
- 単一胚移植
- 過去には体外受精での着床率を上げるため、受精卵を複数個(2~3個)戻すことがありました。ところが、多胎妊娠による母親への身体的負担が大きいため、2009年に日本産科婦人科学会は原則1個の胚だけを子宮に戻す治療(単一胚移植)を行うよう指針を出しました。
妊娠
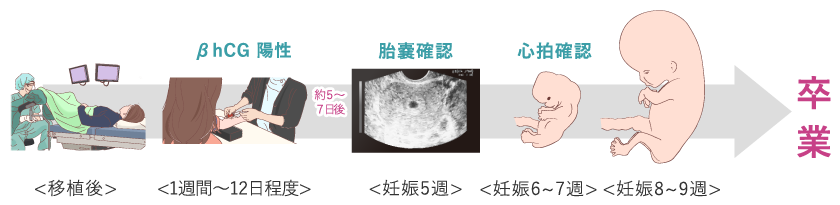
着床・妊娠判定
移植後、ホルモン検査、胎嚢(たいのう)確認、心拍確認を行い、妊娠の判定を行います。妊娠8~9週目の時点で赤ちゃんは2cmを超えています。
異所性妊娠(子宮外妊娠)
せっかく妊娠したにもかかわらず、運悪く子宮の外に着床してしまうことを「異所性妊娠(子宮外妊娠)」といい、発見が遅れると危険な状態に陥ることがあります。例えば、卵管に着床した場合、卵管が破裂して生命にかかわることもあるのです。
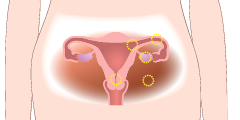 異所性妊娠(子宮外妊娠)が発生する部位
異所性妊娠(子宮外妊娠)が発生する部位